なぜ大腸カメラ検査が必要なのか
大腸がんは増えています。
「鉄人」と呼ばれたプロ野球選手衣笠祥雄さんの命を奪った大腸がんは、日本人に最も多いがん。元々は日本人には少なかった大腸がんは、半世紀でおよそ6倍となり、その数は増え続けています。
大腸ポリープから早期大腸がんの発生
大腸ポリープを内視鏡でよく観察するとがんになる可能性のある腺腫性ポリープとそれ以外のポリープに区別することが可能です。小さな腺腫性ポリープが大きくなりがん化する過程は5~10年ほどと考えられています。しかし、小さいポリープでもまれにがん化を認めることがあるため、原則として発見した腺腫性ポリープは、大きさに関係なく内視鏡的に切除したほうが安全です。
大腸カメラ検査により、大腸がんの発生率と死亡率を確実に減らすことが可能です。
がんになるまで間は症状は全く無くても、内視鏡検査ではポリープとして発見され、その時点に内視鏡で切除すればがんになる前の段階で治療することが出来るので、がんの芽を摘むことになり、大腸がんのリスクを大幅に軽減できます。
ポリープを取るときは、痛い?

大腸の粘膜には知覚神経がありませんので、内視鏡でポリープを切除する際に痛みは感じません。
苦痛無く、しかも半日で大腸内視鏡検査を受けることが出来ます。
大腸カメラ検査をためらってしまう三つの理由
- 検査自体が痛いあるいは苦しそうだから
- 検査前に大量(2㍑)の腸管洗浄液を飲まなくてはならないから
- 病院に拘束される時間が長い(一日がかり)から
となっています。
大腸カメラ検査を、”痛くない、苦しくない、検査”にするために、当院では、最新の内視鏡機器を導入し「水浸法」での検査を行っています。この技術は従来の内視鏡挿入法(空気法)に比べ、痛みが少なく、かつ安全な挿入法とされ、鎮静せずとも、ほとんどの方が痛みや苦痛無く、話をしながら検査を受けることができます(もちろん不安な方など鎮静を希望される方は鎮静剤で眠って検査を受けることまで来ます)。また、検査前の食事をこれまでの低残渣食から、食物繊維とヨーグルト食に変えて、下剤の量を¼の500ミリリットルに減らす工夫を始めました。これまでの便を減らして下剤で無理やり出す方法から、便を増やしてスルッと出す方法に変換したのです。これによって、午前でも午後でもクリニックに来てから腸管洗浄液を飲んで検査を受けて帰るまでの時間は最短2時間半に短縮できます。
内視鏡の事前診察はオンライン診療が可能です

オンラインで事前の診察、前日の食事や下剤の説明を行わせて頂きます。前日の下剤内服が必要な方のクスリや検査食は検査前日までに郵送します。オンライン診察により来院して頂くのは検査当日のみに減らすことが可能となります。検査後の病理結果等の説明も同様で、オンライン診療により来院の手間をとらせずに済みます。
オンライン診療について大腸カメラ検査の目的
大腸カメラ検査の目的は、大腸の内容物を排泄させた状態で内部に内視鏡を挿入させて観察し、内視鏡を通して器具を用いて組織の採取やポリープの切除などの治療を行うことです。以下に、大腸カメラ検査が診断・治療に役立つ代表的な疾患を挙げます。
大腸ポリープ
ポリープは大腸内にできる粘膜の腫れであり、一部のポリープはがんに進行する可能性があるため、早期発見と摘出が重要です。
大腸がん
大腸カメラ検査によって大腸がんの早期段階を発見し、適切な治療を行うことができます。大腸がんの早期発見は治療成功率を高める上で極めて重要です。
虚血性大腸炎
大腸の血液供給が不十分になることで引き起こされる炎症性疾患であり、内視鏡検査で診断されます。
潰瘍性大腸炎
大腸内の慢性的な炎症性疾患であり、内視鏡検査によって病変の程度や位置を評価し、治療計画を立てることができます。
さらに、大腸の健康状態(緊張や動き具合)を把握し、腸活のための食事や便秘薬の指導を行うことも大腸カメラ検査の目的の一つです。
当院の大腸カメラの特徴
内視鏡検査時の鎮静剤使用

鎮静剤を使って、眠って夢を見ている間に検査を受け、気が付いたときにはすべて終わっていた、こんなまさに夢のような検査の受け方もあります。鎮静剤が適切に使用された方では、”え!検査はもう終わったんですか?うそでしょう!よく眠ってました”と言われます。大腸カメラ検査は、機器の改良と挿入技術の工夫により痛みを抑えることができるようになり、多くの方は、鎮静剤を使わなくとも、それ程の苦痛を感じること無く、検査中ご自分の腸の中を一緒に観察しながら検査を受け、ポリープが見つかれば治療の適応を確認して切除の様子も見てもらうことも出来ます。大腸の粘膜には痛覚がありませんので、ポリープ切除のために粘膜をほんの少しだけ削り取っても、実はまったく痛くありません。検査を行う側としては、一緒に見てもらっている方が、検査にも協力してもらえますし、ポリープの切除も納得してできますので、助かる面も多いのです。しかし、とっても緊張してお腹に過度の力が入ってしまう方、下腹部の手術を受けた経験があり、腸に癒着がある方、あるいは便やガスを出すための腸の動きが活発であるが、不整脈、緑内障、重傷の前立腺肥大と糖尿病をお持ちで、抗コリン剤(ブスコパン)やグルカゴンといった鎮痙剤(消化管の動きを抑える薬)の注射が受けられない方には、鎮静剤を使って眠った状態での検査をお勧めします。ただし、アレルギーなどで鎮静剤の使用が制限される場合がありますので、検査前に医師と相談し、適切な対応を行うことが重要です。また鎮静剤を使用した方は、検査後どんなに目が覚めてはっきりしていても、お酒と同じで当日の自動車やバイク、自転車の運転は出来ません。公共交通機関あるいは送迎でのご帰宅をお願いします。
内視鏡検査時の二酸化炭素送気

大腸カメラ検査では、大腸の先端の盲腸まで到達する際とは異なり、しっかり観察して戻ってくる間には腸をガスの送気で膨らませることが一般的です。しかし、腸に普通に空気を送気してしまうと、検査後の腹部の膨満感が長く続いてしまいます。この問題を軽減するために、腹腔鏡手術などにも使われている二酸化炭素送気が選択されるようになりました。二酸化炭素は通常の空気よりも腸管から速やかに吸収されるため、内視鏡検査後には腸管内に残った二酸化炭素が迅速に吸収され、呼気とともに体外に排出されます。その結果、通常の空気を使用した場合よりも腹部膨満感を感じる時間が短くなり帰宅中に苦しい思いをすることもなくなりました。
胃・大腸カメラを同日・同時に検査
大腸カメラ検査には検査前日からの食事制限や下剤の使用が必要であり、検査当日は朝から禁食となります。これによって胃内もきれいになります。胃・大腸カメラ同日検査では、まず胃カメラ検査を行い、その後すぐに大腸カメラ検査を行います。結果的に、大腸カメラ検査に10-15分を追加するだけで、胃・大腸の両方の内視鏡検査が行えます。この方法では、一日で胃と大腸の両方を診ることができるため、食事制限や通院回数、待ち時間などがすべて1回で済むため、身体的にも時間的にも負担が少なくなります。ただし、症状がまったくない場合は検診目的となり自費検査になることがありますので、注意が必要です。
胃カメラについて最新鋭の内視鏡機器
最新鋭の内視鏡機器を導入しています。
①高精細内視鏡システム、cmosセンサー搭載のハイビジョン内視鏡システムと大画面4Kモニターで従来の方式では発見が困難であったかもしれない微細な粘膜構造の変化も、観察しやすくなりました。
②拡大内視鏡観察、内視鏡の先端には対物レンズを移動させる方式の拡大機能が装着されています。スマホのカメラなどのデズタル拡大ではなく顕微鏡と同じ光学的拡大機能です。内視鏡で顕微鏡に匹敵する100倍程度の拡大観察が可能となったので、すべての最終診断を組織採取して行う病理診断に頼らず、検査時にリアルタイムの診断が可能となってきました。
③画像強調観察(image-enhanced endoscopy : IEE)、顕微鏡で組織を観察するには実は組織を染色して見たい部分を色分けする作業が行われます(染色)。内視鏡でも実際に色素を散布してその場で表面を染色する事が可能で以前から色素法として診断の助けに行われています。最近では、更に進化して、腫瘍の特徴である、表面構造の変化と血管新生による血管走行の変化を強調する方法が開発されました。通常の内視鏡は白色光と呼ばれる太陽光に近いすべての波長を含んだ光を当てて、実際の色に近い画像を見ることが出来ますが、近年開発された狭帯域光法は、分光法により血管と表面の構造を強調して画像化することを可能としました。狭帯域光法に拡大観察法を組み合わせることによって染色した標本を顕微鏡で観察するのに似た原理で内視鏡で組織の微細構造の観察が可能となりました。この方法で観察すれば、検査時にリアルタイムに腫瘍であるか否かを診断し切除の必要性を判断することが出来るようになったのです。

④人工知能(AI)診断、当院では最近開発された大腸内視鏡検査中にリアルタイムで腫瘍の検出を支援するAlシステムを導入しました。胃癌のAl診断は背景の炎症もあり大腸よりも難しく現在のバージョンでは異常を指摘するのみで、がんを特定するには至っていませんが、2024年秋にはディープラーニングによって胃がん病変を特定出来るまで進化したバージョンが汎用化され、導入出来る予定です。最終診断を行うことは依然として我々専門医の仕事ですが、Alという道貝を上手に使いこなせば.内視鏡診断はより正確になることは間違いありません。
大腸カメラ検査と同時に日帰り大腸ポリープ切除

大腸カメラ検査を行うと、40歳以上の3割を超える方でポリープが見つかります。ポリープとして発見される病変は、がんになる可能性のある腫瘍性ポリープ(ごく一部は最初からがん)と、がんになる可能性のない非腫瘍性ポリープ(過形成性ポリープや炎症性ポリープ)に大きく分けられます。以前は、大腸カメラ検査の所見だけではがんになる腫瘍性ポリープを確かに診断することが難しかったため、ポリープを見つけた際には、ポリープの一部を採取(生検)して、病理検査に提出していました。病理医に顕微鏡でよく観察してもらい腫瘍性ポリープと診断された方に対して、改めて大腸カメラ検査を行ってポリープ切除を行っていました。しかし、最新の内視鏡機器で拡大観察すると、顕微鏡で診たように、腺腫性ポリープと非腺腫性ポリープを区別することが可能となりました。更にはがん化しているか否かも診断することが可能です。発見したその場で、ポリープ切除の適応と摘出方法の選択が可能となりましたので、大腸カメラ検査と同日に日帰りで大腸ポリープ切除術を行うことが現実となりました。大腸の粘膜には知覚神経がありません、内視鏡でポリープを切除する際にも採った後にも痛みは感じません。しかし、出血や穿孔の可能性はゼロではありませんので切除後しばらくの間、院内で経過観察させて頂き、異常なければその日のうち(通常2時間後)に帰宅して頂きます。
大腸ポリペクトミーは大腸がんの発症、ひいては死亡率を減少させるため、内視鏡所見から腺腫性ポリープと診断された場合には、たとえサイズが小さくてもすべて切除することを内視鏡の専門医は日常的に行っています。
大腸ポリープと大腸がんの関係
大腸がんのほとんどは、正常な大腸粘膜の細胞の遺伝子に変異が生じ、一旦良性の腺腫(腺腫性ポリープ)になり、更に遺伝子変異が生じると、悪性の腫瘍である“がん”に変身します。つまり内視鏡でポリープとして発見される、良性の腺腫(adenoma)が発がん刺激を受けて“がん”(carcinoma)化するもので,adenoma-carcinoma sequence(腺腫-癌連関)と呼ばれるものです。残りの極少数例は、正常粘膜が発癌刺激を受けて直接癌が発生する経路でデノボ癌(de novo 癌)と呼ばれます(de novo とは初めから,あらたに,という意味のラテン語)。小さな腺腫性ポリープが大きくなりがん化する過程は5~10年ほどと考えられています。がんになるまでの間は症状が全く無いことが多く、便の検査で便潜血が陽性になる可能性も3割程度と言われています。しかし、無症状でも内視鏡検査ではポリープとして発見され、その時点に内視鏡で切除(ポリペクトミー)すれば、がんになる前の段階で治療できるので、がんの芽を摘むことになり、大腸がんのリスクを大幅に軽減できるのです。
大腸カメラ検査の流れ
検査当日の持ち物
人間ドックや健康診断で異常が見つかった方は、検査結果の一式を持参してください。また、検査当日には保険証や各種医療証、お薬手帳があればそれもお持ちください。オンライン診療による事前診察を受けた方は、同意書も記載した上で持参してください。これらの情報は正確な診断と治療計画を立てるために重要です。持参することでスムーズな診察や検査が行え、適切な医療サービスを受けることができますので、忘れずにご準備ください。
Step
事前診察

WEBや電話で大腸内視鏡検査をご予約いただき問診の結果事前診察不要と判断された場合は、検査当日に診察を行ってから検査を行います。重い症状のある方、合併症をお持ちの方、前日の処置が必要な方、あるいは初めて大腸カメラ検査を受けられる方などで、不安な方はオンラインまたは直接来院して頂いて事前診察を予約してください。ご来院いただく場合は、検査の前日までに診察をご予約いただきますようお願いいたします。また、オンライン診療での事前診察の場合は、検査食や下剤を確実にお届けするために、5日前までに診察をご予約ください。 ※以下の方は診察での事前診察の予約が必須です。
70歳以上の方、心臓・肺・腎臓などに重い病気を持っている方、バイアスピリンやワーファリンなどの抗血栓薬を内服している方、数日間便が出ない方、重い便秘症状にお悩みの方。
Step
検査前日
院内で下剤を服用される方
当院では原則下剤(腸洗浄剤)を来院後にトイレ付き個室でゆっくりお飲み頂けます。腸洗浄剤としてはサルプレップ(商品名)を推奨しています。サルプレップはそのまま飲める状態でペットボトルに入っているので持ち運びが便利で、洗浄力が優れており、味にも強い癖がなく多くの方にとって飲みやすい下剤です。
①院内で下剤服用(午前中検査予定の方)
前日の夕食は出来るだけ指定の検査食を午後8時までを目途に召し上がりください。指定の検査食が食べづらい方は出来るだけ消化のよい物を召し上がってください(根菜、海藻、キノコ類、種のある果物などは体内に残りやすいのでお控えください)。
②院内で下剤服用(午後検査予定の方)
前日の夕食は出来るだけ指定の検査食を午後11時までを目途に召し上がりください。指定の検査食が食べづらい方は出来るだけ消化のよい物を召し上がってください(根菜、海藻、キノコ類、種のある果物などは体内に残りやすいのでお控えください)。
いつも便通が良い方は検査当日のみの下剤で大丈夫ですが、数日に一回しか便が出ない、いつも下剤を飲んでいるあるいは便が硬く排便に時間がかかる、など便秘傾向の方は、飲み慣れた、いつもの下剤をお持ちの方は、検査前の数日間は毎日便が出るように調整しておくと、検査が楽に受けられます。
自宅で下剤を服用される方(近くにお住まいで、クリニックまで車などで送って頂ける方に適した方法です)
前日の夕食は出来るだけ指定の検査食を午後8時までを目途に召し上がりください。
Step
検査当日の朝
検査当日は検査が終わるまでお何も食べられません。うすいお茶や水など透明な飲み物は遠慮無く飲んでください、しかし色のついた飲み物(コーヒー・コーラ等)やつぶつぶを含んだジュースは避けてください。
③院内で下剤を服用される方(午前中検査予定の方)
指定の時間(朝8時〜9時の間)に来院してください。
受付を済ませた後に医師の診察を受けて頂きます。その後、トイレ付き個室にご案内します。サルプレップ1本(480ml)をゆっくり服用したのち、水またはお茶960ml(ペットボトル2本分)を続いてゆっくり服用してください。飲み終わったころから便意をもよおし、2時間ぐらいで落ち着きます。排便状況はスタッフにお知らせ下さい。
※下剤の内服については看護師から丁寧に説明させていただきますので、ご安心下さい。
④院内で下剤を服用される方(午後検査予定の方)
指定の時間(朝10時〜13時の間)に来院してください。
受付を済ませた後に医師の診察を受けて頂きます。その後、トイレ付き個室にご案内します。サルプレップ1本(480ml)をゆっくり服用したのち、水またはお茶960ml(ペットボトル2本分)を続いてゆっくり服用してください。飲み終わったころから便意をもよおし、2時間ぐらいで落ち着きます。排便状況はスタッフにお知らせ下さい。
※下剤の内服については看護師から丁寧に説明させていただきますので、ご安心下さい。
⑤自宅で下剤を服用される方
午前中検査の方は検査予定時間の3時間前から、サルプレップ1本(480ml)と水分ペットボトル2本分(960ml)を飲み始めてください。飲み終わったころから便意をもよおし、2時間ぐらいで落ち着きます。排便が落ち着いた時点で、午前中検査予定の方は指定の時間(朝9時〜11時の間)、午後検査の方は指定の時間(13時〜15時の間)に来院してください。
※サルプレップ以外の下剤の際は服用の説明書に従って同様の時間から内服を開始してください。
※いつも飲んでいる、お薬は通常通りに服用してきてください。特に、血圧を下げるお薬は血圧が高いと検査が施行できなくなる可能性がありますので、必ず内服してきてください。糖尿病の薬やインスリンなど食事をしない際には控えるお薬は、低血糖になる可能性があるので当日検査が終わって食事をするまでは中止してください。血がさらさらになるクスリ(抗血栓・抗凝固薬)に関しては検査前診察の際に必ずお申し出ください、内服の可否は医師の指示に従ってください (ご自身の判断はしないでください)。
Step
ご来院後~検査
順番になりましたらスタッフがご案内し、個室で検査着にお着替えいただきます。検査用の寝台で横になり、ご希望の方は鎮静剤を打ってから医師が検査を行います。検査は15〜30分で完了します。鎮静剤の使用をご希望の方は、検査後どんなに目が覚めてはっきりしていても、お酒と同じで当日の自動車やバイク、自転車の運転は出来ません。公共交通機関あるいは送迎でのご来院をお願いします。
Step
検査後

鎮静剤を使用しない場合、検査後は検査前の個室に移動して頂きます。お腹の状態などが落ち着ましたら、診察室にご案内し、医師が検査結果を説明します。
一方、鎮静剤を使用した場合は、リカバリースペースで鎮静剤が抜けるまで休んでいただいた後、検査前の個室に移動して頂きます。お腹の状態などが落ち着ましたら、診察室にご案内し、医師が検査結果を説明します。組織検査や、ポリープを切除した際は病理検査に10日〜2週間を要しますので、2週間後を目安にご来院いただくか、オンライン診療で結果説明をさせていただきます。
大腸カメラの挿入法
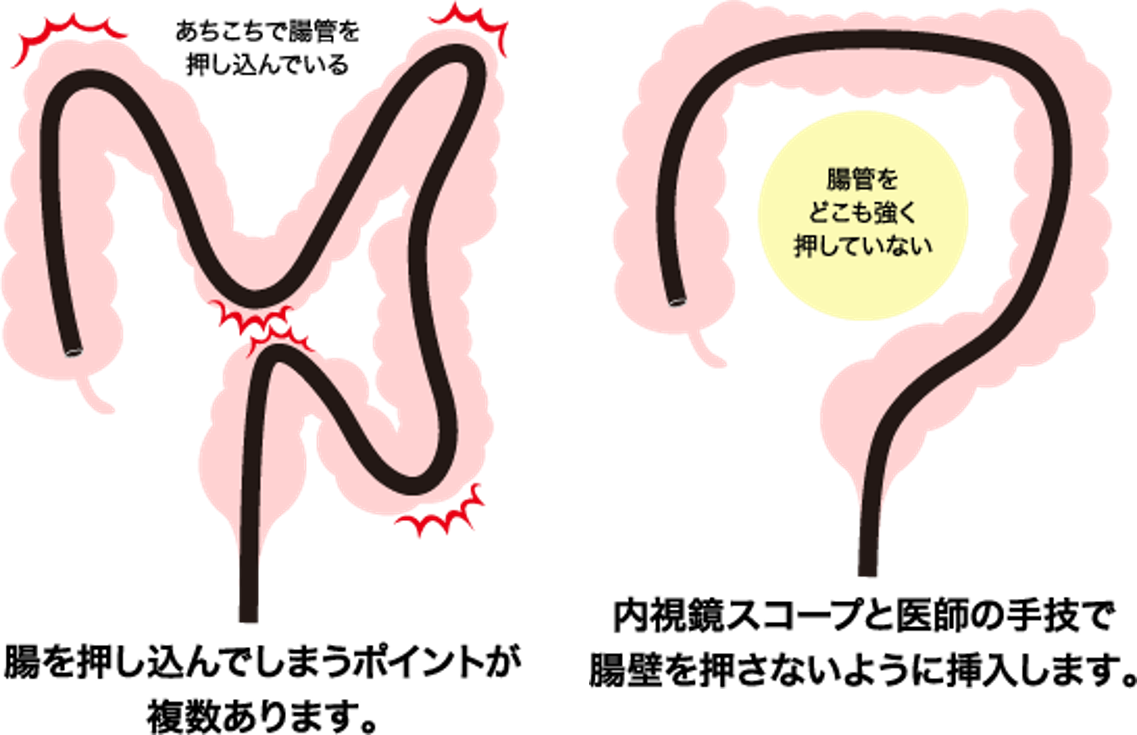
もともと大腸内の物(便ですね)の流れは小腸の終わりの回腸末端から盲腸、上行結腸、横行結腸、下行結腸、S状結腸を通って直腸に達し肛門から排泄されます。大腸内視鏡検査では、便の流れとはまったく逆の方向、つまり肛門から直腸に挿入され、S状結腸、下行結腸、横行結腸、上行結腸を通り、大腸先端の盲腸や回腸末端まで到達します。内視鏡は、まったく腸の動きに逆らって挿入しなくてはなりません。便が出る時、特に急な下痢などの際には誰でも強い腸の動きに痛みを感じます。腸の便を押し流そうとする動きを抑制する抗コリン剤(ブスコパン)やグルカゴンといった鎮痙剤(消化管の動きを抑える薬)の注射して、腸がだらんとした状態で検査を始めます。左横向きの姿勢で肛門から直腸に挿入し、細かく三次元的にくねくね曲がったS状結腸を小まめに手繰って、できるだけ捻れもほどいて真っ直ぐに整えながらゆっくりと芋虫のように前進していきます。この際、腸の中のガスや濁った腸液はできるだけ吸引して、少量の澄んだ水を注入して目の前に水溜まりを作って視野を確保します。横行結腸に達する前、あるいは達した直後から体の向きを仰向き(天井向き)に変わってもらいます。横行結腸には多くの方はガスと腸液が溜まっていますので、しっかり吸引してできるだけ腸の内腔を縮めて骨盤方向への湾曲を解いてあげられれば、そのままスルスルと上行結腸を通過して盲腸に達することができます。
楽に挿入するための大原則は
①押して腸を引き延ばさない、
②腸に残っているガスや濁った腸液をできるだけ吸引して腸を縮める、
③目の前の視野を確保するためにはガスではなく澄んだ水を注入する。
の3点です。この方法なら、鎮静剤を使用しなくても、通常は苦痛を感じることなく検査が可能です。
更に、身体が小さい方(痩せた方)、ご高齢の方また、下腹部の手術の経験などで癒着が強い方や、いわゆる腸が長いと言われている腸管の方には、胃カメラ検査よりも更にスリムで小腸にも挿入できる極細径でしなりの良い内視鏡も用意しております。すべての方に対して、より安全で楽に検査を受けて頂くための努力を惜しまず1人1人に適した速度と方法そして内視鏡を選択して検査を行っております。これまで大腸カメラ検査時に、内視鏡の挿入が困難でつらかった方、途中までしか入らなかった様な方はぜひご相談ください。
大腸ポリープ切除方法
大腸ポリープ切除は大きくI. 高周波凝固切開装置(電気メス)を使わないコールドな切除方法(CPコールドポリペクトミー)、II. スネアに高周波を流して締めて電気で一気に切り取るホットな切除方法(HPホットポリペクトミー)、そしてIII. 小さなメスに高周波を流して少しずつ切り剥がしていく方法(ESD内視鏡的粘膜下層切開剥離術)の3つの方法を、ポリープの大きさや形状から使い分けて行っています。
I.コールドポリペクトミー(CP)
1)コールド・スネア・ポリペクトミー(CSP)
茎が有っても無くても10mm程度までの大きさで全体のボリュームが小さなポリープが対象で、電気メスを使わずスネア(細い金属の輪)で締め上げてそのままポリープ切除します。凝固していないので切離した瞬間には少量の出血がありますが、切除後の出血が極めて少なく日帰りポリープ切除が可能です。
2)電気メスを使わず専用のジャンボ鉗子を用いたコールド・フォーセプス・ポリペクトミー(CFP)
3mm程度の小さなポリープが対象で、ポリープ全体を包み込むように捉え、切除します。スネアが届きにくい場所にあるポリープでも安全で、切除後の出血が極めて少なく日帰りポリープ切除が可能です。
II.ホット・ポリペクトミー(HP)
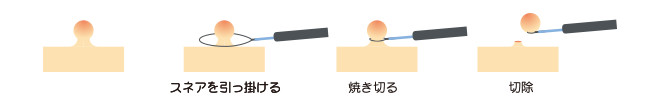
電気メスで熱凝固を加えながらポリープを切除する方法,切離した瞬間には出血しないが熱凝固によって切離後に潰瘍が徐々に広がっていき粘膜下層の血管を損傷するために1%未満の遅発性出血が避けられません。このため切除した断端を専用のクリップできっちり閉鎖します。
1)ホット・スネア・ポリペクトミー(HSP)
腸粘膜の間に茎がある形状のポリープが対象で、内視鏡の先から輪状のワイヤーであるスネアを出して茎を締めた状態で通電して茎の部分で切離する方法で、術後出血などの合併症が少ない方法です。10-20mmまでなら、日帰りポリープ切除が可能ですが、術後出血により注意が必要です。
2)内視鏡的粘膜切除(EMRあるいはHot snare Polypectomy)
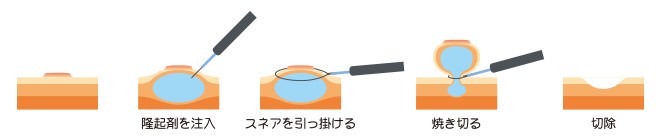
10-20mm程度の大きさで茎のない平坦な形状のポリープが対象で、何れかの方法で腫瘍を隆起させた後にスネアで締め上げて電気メスで切離する方法です。
a.従来の方法(CEMR conventional 内視鏡的粘膜切除術EMR)
粘膜層のすぐ下にある粘膜下層に専用の液体(生理食塩水やグリセオール)を注入して腫瘍を持ち上げてからスネアをかけて焼き切りする。粘膜下局注を行うことで筋層との距離を保ち穿孔を回避する方法ですが、局注の成否によりEMRの成否が大きく左右される不確実な側面があります。
b.アンダーウオーターEMR(UEMR)
粘膜下局注を行わずに病変を切除する方法で、ポリープを生理食塩水で浸して、浮遊させた状態で周囲の正常粘膜ごとスネアで挟んで締め切る方法です。手技の簡便性から従来のEMR(conventional EMR:CEMR)に代わる治療法として行われるようになり、治療成績も同等で安全性の高い方法と報告されています。
III.ESD:内視鏡的粘膜下層剥離術
粘膜の下に薬液を注入し、専用の電気メスで病変の周囲の粘膜を切開し、病変を少しずつ剥離して切除します。20mmを超える大きな病変や、薬液で病変が持ち上がらないときなどに用いられます。
切除に伴う出血:0.7%から2.2%、穿孔(せんこう:大腸の壁に穴があくこと):2%から14%など合併症が報告されています。大きな病変でも外科手術を行わずに確実に切除出来る画期的な方法ですが、危険性も高いため切離後は入院で絶食状態での経過観察が必要です。

